(Roma, 8 ottobre 2024) – La sanità è un bene da proteggere. I dati forniti oggi dal 7° Rapporto sul Servizio Sanitario nazionale della Fondazione Gimbe sono preoccupanti.
Quasi 4,5 milioni di persone hanno rinunciato alle cure, di cui 2,5 milioni per motivi economici. Con 6,5 infermieri ogni mille abitanti, l’Italia è già oggi sotto la media Ocse fissata a 9,6. Mentre i medici sono “in fuga” da alcune specializzazioni, in particolare la medicina d’emergenza-urgenza, radioterapia, microbiologia e virologia, patologia clinica, medicina nucleare, cure palliative, chicurgia toracica, nefrologia, anatomia patologica.
Rispetto al 2022, nel 2023 la spesa per i “Servizi per la prevenzione delle malattie” si riduce di ben € 1.933 milioni (-18,6%). Tagliare oggi sulla prevenzione avrà un costo altissimo in termini di salute negli anni a venire.
L’italia ha un divario della spesa sanitaria pubblica pro capite di € 889 rispetto alla media dei Paesi OCSE membri dell’Unione Europea, con un gap complessivo che sfiora i € 52,4 miliardi e un boom della spesa a carico delle famiglie che è aumentato del 10,3%.
Anche i progetti del Pnrr sono in ritardo: al 30 giugno 2024 sono stati dichiarati attivi dalle Regioni il 19% delle Case di comunità e il 13% delgi Ospedali di comunità con ritardi particolarmente marcati nel Mezzogiorno.
Non va meglio nemmeno nella nostra Regione, la Lombardia. I dati descrivono, infatti, uno stato di severa crisi del servizio sanitario lombardo: nel 2023, il 7,2% dei lombardi ha rinunciato alle cure sanitarie a causa di tempi di attesa insostenibili nel pubblico e di costi privati inaccessibili. In Lombardia il 71,2% delle prestazioni sanitarie viene erogato da strutture private: la destra ha smantellato progressivamente il servizio pubblico, spingendo i cittadini verso costi sempre più elevati e discriminando chi non può permettersi cure private. C’è poi il problema della carenza di personale: un problema strutturale che la Giunta Fontana non ha mai voluto affrontare seriamente. Con 104.495 dipendenti sanitari, la Lombardia è sotto la media nazionale per numero di operatori rispetto alla popolazione. Nella nostra Regione mancano 1.237 medici di medicina generale e 244 pediatri di libera scelta. Quattro su 10 posti vacanti di medici di base sono nella nostra regione, 6 su 10 se parliamo di pediatri. Sette medici su 10 hanno più dei 1.500 pazienti che dovrebbero avere. E delle Case di Comunità attivate, la stragrande maggioranza sono ancora scatole vuote, pressoché inutilizzabili dai cittadini. Tutto questo si traduce in un servizio inefficiente e in una crescente pressione su medici e infermieri, costretti a operare in condizioni difficili.
I dati emersi sono dunque allarmanti con i cittadini sono sempre più soli nell’affrontare le cure. Un’ingiustizia sociale inaccettabile.
È tempo di cambiare rotta e restituire all’Italia un servizio sanitario pubblico efficiente, equo e accessibile a tutti, a partire dalla nostra proposta di legge di iniziativa popolare che questa settimana è stata ammessa alla discussione in Consiglio regionale della Lombardia.
Oggi la segretaria Elly Schlein ha avanzato una proposta: destinamio i 4,3 miliardi di euro che il Governo vuole mettere in manovra per la riforma dell’Irpef – dando pochissimo a tantissimi – per finanziare la spesa pubblica per la salute. Daremo battaglia in Parlamento a partire dalla prossima Legge di bilancio perchè la spesa per la sanità aumenti almeno fino al 7,5% del Pil come la media europea.
Per approfondire clicca qui. Qui invece per scaricare il Rapporto Gimbe completo.

SINTESI DEL 7° RAPPORTO SUL SERVIZIO NAZIONALE SANITARIO DELLA FONDAZIONE GIMBE
«Il Rapporto che la Fondazione GIMBE pubblica periodicamente rappresenta un prezioso spaccato di analisi sulle condizioni e i problemi della sanità in Italia. L’edizione di quest’anno, dedicata alle criticità del sistema sanitario, acquisisce un interesse particolare, ponendosi come sollecitazione all’applicazione dei principi di universalità e uguaglianza sanciti dalla Costituzione. Il Servizio Sanitario Nazionale costituisce, infatti, una risorsa preziosa ed è pilastro essenziale per la tutela del diritto alla salute, nella sua duplice accezione di fondamentale diritto dell’individuo e interesse della collettività. La sua efficienza è frutto, naturalmente, delle risorse dedicate e dei modelli organizzativi applicati, responsabilità, quest’ultima, affidata alle Regioni. Per garantire livelli sempre più elevati di qualità nella prevenzione, nella cura e nell’assistenza, è necessaria la costante adozione di misure sinergiche da parte di tutti gli attori coinvolti». E’ questo il messaggio fatto pervenire dal Presidente della Repubblica Sergio Mattarella in occasione della presentazione, presso la Sala Capitolare del Senato della Repubblica, del 7° Rapporto sul Servizio Sanitario Nazionale (SSN).
Dati solidi e scientifici, narrative e sondaggi di popolazione dimostrano che oggi una delle maggiori emergenze del Paese è il Servizio Sanitario Nazionale. Un divario della spesa sanitaria pubblica pro capite di € 889 rispetto alla media dei Paesi OCSE membri dell’Unione Europea, con un gap complessivo che sfiora i € 52,4 miliardi; la crisi motivazionale del personale che abbandona il SSN; il boom della spesa a carico delle famiglie (+10,3%); quasi 4,5 milioni di persone che nel 2023 hanno rinunciato alle cure, di cui 2,5 milioni per motivi economici; le inaccettabili diseguaglianze regionali e territoriali; la migrazione sanitaria e i disagi quotidiani sui tempi di attesa e sui pronto soccorso affollati «dimostrano – come ha ribadito il presidente di Gimbe, Nino Cartabellotta – che la tenuta del SSN è prossima al punto di non ritorno, che i princìpi fondanti di universalismo, equità e uguaglianza sono stati ormai traditi e che si sta lentamente sgretolando il diritto costituzionale alla tutela della salute, in particolare per le fasce socio-economiche più deboli, gli anziani e i fragili, chi vive nel Mezzogiorno e nelle aree interne e disagiate».
La grave crisi di sostenibilità del SSN è frutto anzitutto del definanziamento attuato negli ultimi 15 anni da tutti i Governi, che hanno sempre visto nella spesa sanitaria un costo da tagliare ripetutamente e non una priorità su cui investire in maniera costante.
IL FABBISOGNO SANITARIO NAZIONALE
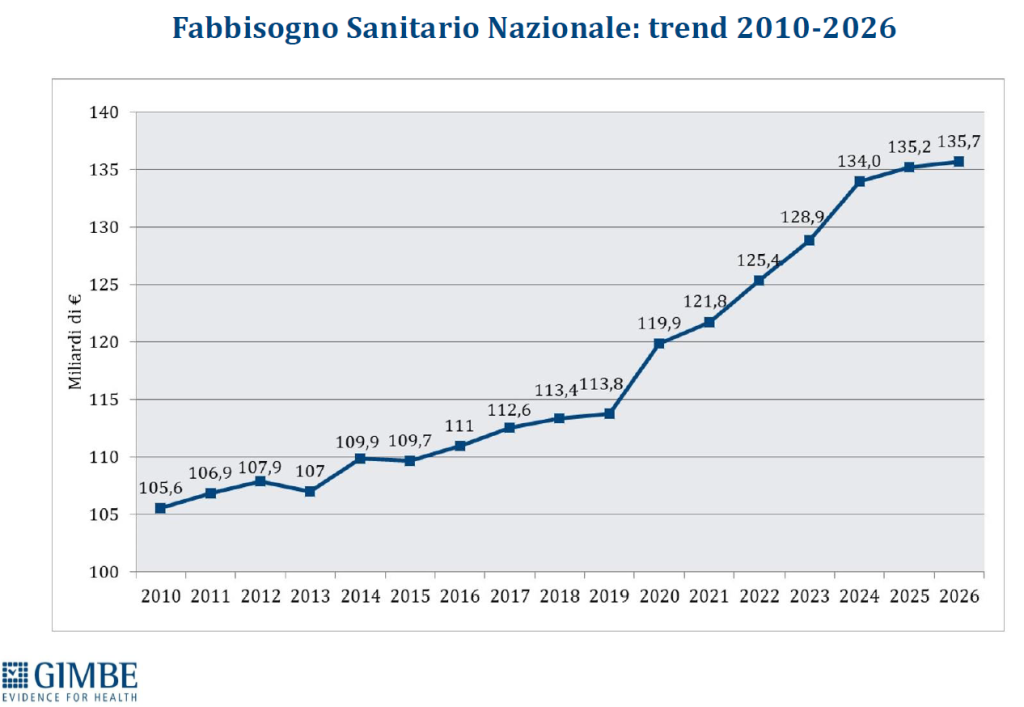
Il Fabbisogno Sanitario Nazionale (FSN) dal 2010 al 2024 è aumentato complessivamente di € 28,4 miliardi, in media € 2 miliardi per anno, ma con trend molto diversi. Nel periodo pre-pandemico (2010-2019) alla sanità pubblica sono stati sottratti oltre € 37 miliardi tra “tagli” per il risanamento della finanza pubblica e minori risorse assegnate rispetto ai livelli programmati. Negli anni 2020-2022 il FSN è aumentato di ben € 11,6 miliardi, una cifra tuttavia interamente assorbita dai costi della pandemia COVID-19, che non ha permesso un rafforzamento strutturale del SSN né consentito alle Regioni di mantenere in ordine i bilanci. Per gli anni 2023-2024 il FSN è aumentato di € 8.653 milioni: tuttavia, nel 2023 € 1.400 milioni sono stati assorbiti dalla copertura dei maggiori costi energetici e dal 2024 oltre € 2.400 milioni sono destinati ai doverosi rinnovi contrattuali del personale.
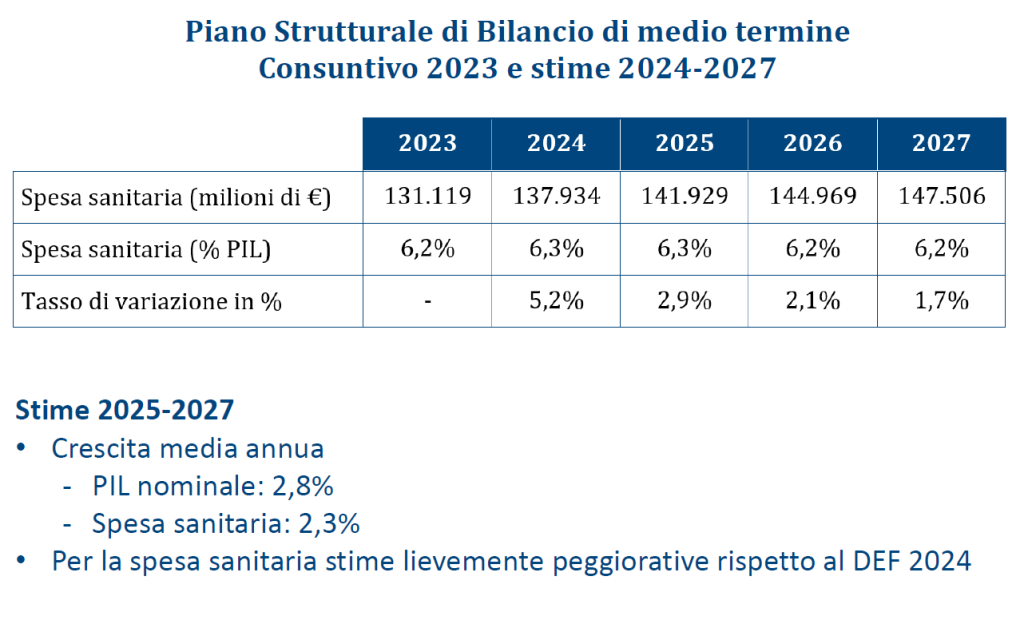
Le previsioni per il prossimo futuro non lasciano intravedere alcun rilancio del finanziamento pubblico per la sanità: infatti, secondo il Piano Strutturale di Bilancio deliberato lo scorso 27 settembre in Consiglio dei Ministri, il rapporto spesa sanitaria/PIL si riduce dal 6,3% nel 2024-2025 al 6,2% nel 2026-2027. A fronte di una crescita media annua del PIL nominale del 2,8%, nel triennio 2025-2027 il Piano Strutturale di Bilancio stima una crescita media della spesa sanitaria del 2,3% annuo. Questi dati confermano il continuo e progressivo definanziamento del SSN che non tiene conto dell’emergenza sanità e prosegue ostinatamente nella stessa direzione dei Governi precedenti.
SPESA SANITARIA
Rispetto al 2022, nel 2023 i dati ISTAT documentano che l’aumento della spesa sanitaria totale (+€ 4.286 milioni) è stato sostenuto esclusivamente dalle famiglie come spesa diretta (+€ 3.806 milioni) o tramite fondi sanitari e assicurazioni (+€ 553 milioni), vista la sostanziale stabilità della spesa pubblica (-€ 73 milioni). Le persone, dunque, sono costrette a pagare di tasca propria un numero crescente di prestazioni sanitarie, con pesanti ripercussioni sui bilanci familiari. Una situazione in continuo peggioramento, che rischia di lasciare l’universalismo del SSN solo sulla carta, visto che l’accesso alle prestazioni è sempre più legato alla possibilità di sostenere personalmente le spese o di disporre di un fondo sanitario o una polizza assicurativa. Che, in ogni caso, non potranno mai garantire nemmeno ai più abbienti una copertura totale come quella offerta dal SSN.
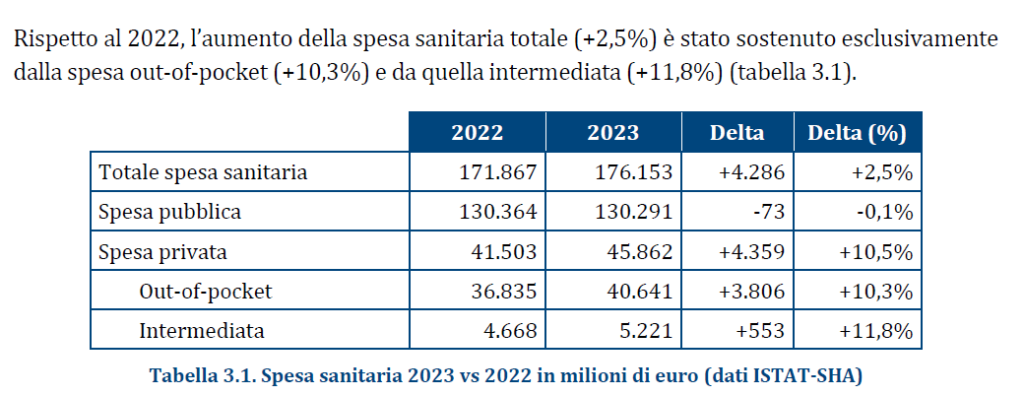
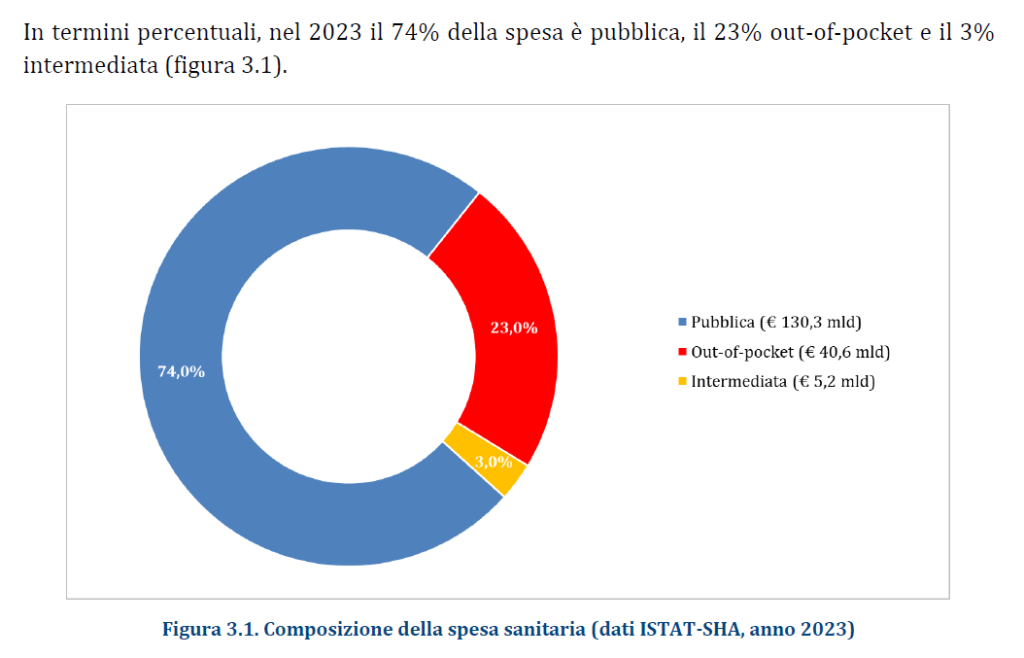
La spesa out-of-pocket – ovvero quella pagata direttamente dai cittadini – che nel periodo 2021-2022 ha registrato un incremento medio annuo dell’1,6% (+€ 5.326 in 10 anni), nel 2023 si è impennata aumentando del 10,3% (+€ 3.806 milioni) in un solo anno. Una cifra enorme, largamente sottostimata, in quanto arginata da vari fenomeni: la limitazione delle spese per la salute, l’indisponibilità economica temporanea e, soprattutto, la rinuncia alle cure. Infatti, secondo l’ISTAT nel 2023, 4,48 milioni di persone hanno rinunciato a visite specialistiche o esami diagnostici pur avendone bisogno, per uno o più motivi: lunghi tempi di attesa, difficoltà di accesso (struttura lontana, mancanza di trasporti, orari scomodi), problemi economici (impossibilità di pagare, costo eccessivo). E per motivi economici nel 2023 hanno rinunciato alle cure quasi 2,5 milioni di persone (4,2% della popolazione), quasi 600.000 in più dell’anno precedente.
PREVENZIONE
Rispetto al 2022, nel 2023 la spesa per i “Servizi per la prevenzione delle malattie” si riduce di ben € 1.933 milioni (-18,6%). Tenendo conto che la prevenzione è la “sorella povera” del SSN, al quale viene allocato circa il 6% del finanziamento pubblico, tale riduzione rappresenta un’ulteriore spia del sotto-finanziamento che, inevitabilmente, costringe Regioni e Aziende sanitarie a sottrarre risorse ad un settore sì fondamentale, ma considerato differibile. Ma tagliare oggi sulla prevenzione avrà un costo altissimo in termini di salute negli anni a venire, documentando la miopia di queste scelte di breve periodo.
PERSONALE SANITARIO
La sanità pubblica sta sperimentando una crisi del personale sanitario senza precedenti: inizialmente dovuta al definanziamento del SSN e a errori di programmazione, oggi, dopo la pandemia, è aggravata da una crescente frustrazione e disaffezione per il SSN. Turni massacranti, burnout, basse retribuzioni, prospettive di carriera limitate ed escalation dei casi di violenza stanno demolendo la motivazione e la passione dei professionisti, portando la situazione verso il punto del non ritorno. I dati raccolti da organizzazioni sindacali e di categoria documentano infatti il progressivo abbandono del SSN: secondo la Fondazione ONAOSI, tra il 2019 e il 2022 il SSN ha perso oltre 11.000 medici per licenziamenti o conclusione di contratti a tempo determinato e ANAAO-Assomed stima ulteriori 2.564 abbandoni nel primo semestre 2023. L’Italia dispone complessivamente di 4,2 medici ogni 1.000 abitanti, un dato superiore alla media OCSE (3,7), ma sta sperimentando il progressivo abbandono del SSN e carenze selettive: oltre ai medici di famiglia, alcune specialità mediche fondamentali non sono più attrattive per i giovani medici, che disertano le specializzazioni in medicina d’emergenza-urgenza, medicina nucleare, medicina e cure palliative, patologia clinica e biochimica clinica, microbiologia, e radioterapia.
Ma la vera crisi riguarda il personale infermieristico: nonostante i crescenti bisogni, anche per la riforma dell’assistenza territoriale, il numero di infermieri è largamente insufficiente e, soprattutto, le iscrizioni al Corso di Laurea sono in continuo calo, con sempre meno laureati. Con 6,5 infermieri ogni 1.000 abitanti, l’Italia è ben al di sotto della media OCSE (9,8), collocandosi tra i paesi europei con il più basso rapporto infermieri/medici (1,5 a fronte di una media europea di 2,4). Inoltre, nel 2022 i laureati in Scienze Infermieristiche sono stati appena 16,4 per 100.000 abitanti, rispetto ad una media OCSE di 44,9, lasciando l’Italia in coda alla classifica prima solo del Lussemburgo e della Colombia. Per l’Anno Accademico 2024-2025 sono state presentate 21.250 domande per il Corso di Laurea in Scienze Infermieristiche a fronte di 20.435 posti, un dato che dimostra la mancata attrattività di questa professione.
LIVELLI ESSENZIALI DI ASSISTENZA
Rispetto ai Livelli Essenziali di Assistenza (LEA) – le prestazioni e i servizi che il SSN è tenuto a fornire a tutti i cittadini gratuitamente o dietro il pagamento di un ticket – nel 2022 solo 13 Regioni rispettano gli standard essenziali di cura, con un ulteriore aumento del divario Nord-Sud: Puglia e Basilicata sono le uniche Regioni promosse al Sud, ma comunque in posizioni di coda. Siamo di fronte ad una vera e propria frattura strutturale Nord-Sud nell’esigibilità del diritto alla tutela della salute. A questo quadro si aggiunge la legge sull’autonomia differenziata, che affonderà definitivamente la sanità del Mezzogiorno, assestando il colpo di grazia al SSN e innescando un disastro sanitario, economico e sociale senza precedenti che avrà conseguenze devastanti per milioni di persone.
Anche la mobilità sanitaria evidenzia la forte capacità attrattiva delle Regioni del Nord, con i residenti delle Regioni del Centro-Sud spesso costretti a spostarsi in cerca di cure migliori. In particolare nel decennio 2012-2021 le Regioni del Mezzogiorno hanno accumulato un saldo negativo pari a € 10,96 miliardi. L’aumento della migrazione sanitaria ha effetti economici devastanti non solo sulle famiglie ma anche sui bilanci delle Regioni del Mezzogiorno, che risultano ulteriormente impoverite.
Al 30 giugno 2024 sono stati raggiunti i target europei che condizionano il pagamento delle rate all’Italia. Tuttavia, effettuata la “messa a terra” dei progetti la loro attuazione già risente delle diseguaglianze regionali, in particolare tra Nord e Sud del Paese. I risultati preliminari del 4° Monitoraggio Agenas sul DM 77/2022 documentano che, al 30 giugno 2024 sono stati dichiarati attivi dalle Regioni il 19% delle Case di Comunità (268 su 1.421), il 59% delle Centrali Operative Territoriali (362 su 611) e il 13% degli Ospedali di Comunità (56 su 429), con ritardi particolarmente marcati nel Mezzogiorno. Il target intermedio sulla percentuale di over 65 in assistenza domiciliare è stato raggiunto a livello nazionale e in tutte le Regioni tranne che in tre Regioni del Sud. Al 31 luglio 2024 sono stati realizzati il 52% dei posti letto di terapia intensiva e il 50% di quelli di terapia sub-intensiva, con nette differenze regionali.
PNRR E SALUTE
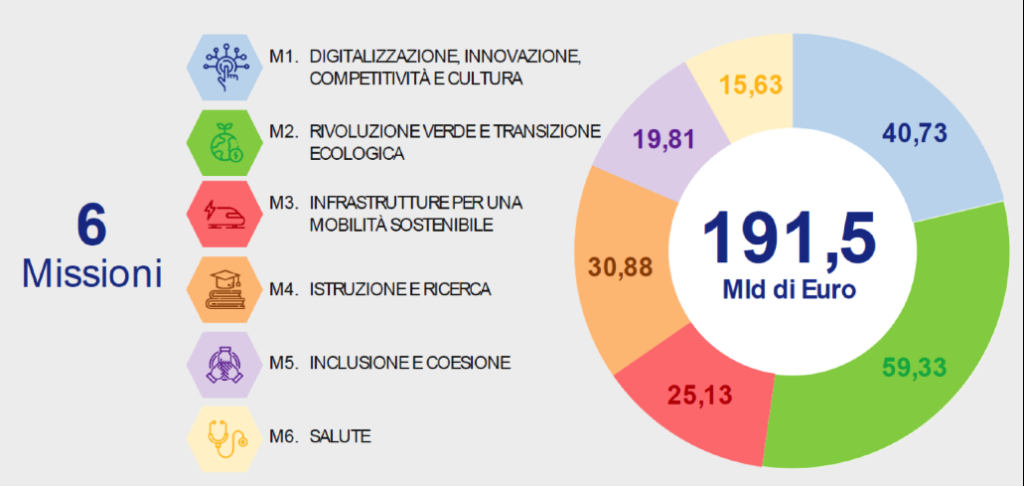
Il Piano Nazionale di Ripresa e Resilienza (PNRR) si articola in 16 componenti, raggruppate in
6 Missioni. Presentato alla Commissione Europea il 30 aprile 2021 e approvato il 13 luglio 2021, il PNRR destina all’Italia un finanziamento di
€ 191,5 miliardi, tra sovvenzioni e prestiti di cui l’8,16% è destinato alla Missione 6 Salute.
La Missione Salute del PNRR è una grande opportunità, che rischia di essere vanificata se non integrata in un piano di rafforzamento complessivo della sanità pubblica: non può e non deve diventare una costosa “stampella” per sorreggere un SSN claudicante. Peraltro, la legge sull’autonomia differenziata va “in direzione ostinata e contraria” agli obiettivi dell’intero PNRR che prevedono di ridurre le diseguaglianze regionali e territoriali. Così facendo, non solo si tradiscono le finalità del PNRR, ma si indebitano le future generazioni per aggravare ulteriormente le disparità nell’accesso alle cure tra Nord e Sud.
PATTO PER LA SALUTE
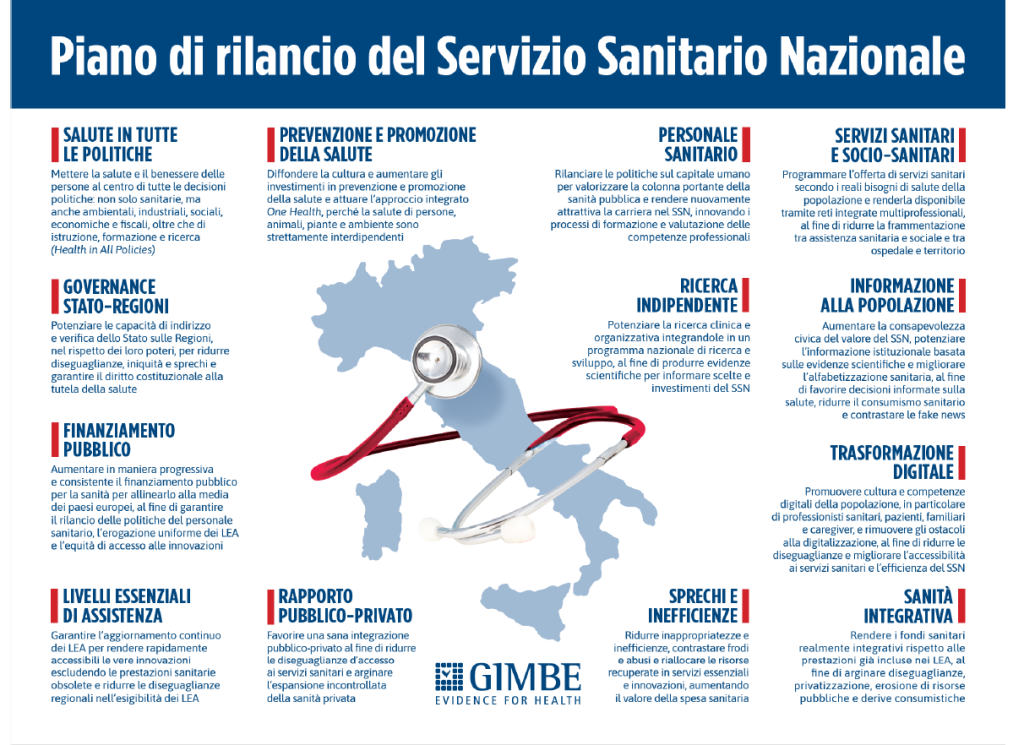
Perdere il SSN non significa solo compromettere la salute delle persone, ma soprattutto mortificarne la dignità e ridurre le loro capacità di realizzare ambizioni e obiettivi. È per questo che la Fondazione Gimbe ha aggiornato il Piano di Rilancio del SSN: un programma chiaro in 13 punti che prescrive la terapia necessaria a salvare il nostro SSN “malato”. Un piano che ha come bussola l’articolo 32 della Costituzione e il rispetto dei princìpi fondanti del SSN e mette nero su bianco le azioni indispensabili per potenziarlo con risorse adeguate, riforme coraggiose e una radicale e moderna riorganizzazione.
Per attuare questo piano, la Fondazione Gimbe invoca un nuovo patto politico e sociale, che superi divisioni ideologiche e avvicendamenti dei Governi, riconoscendo nel SSN un pilastro della nostra democrazia, uno strumento di coesione sociale e un motore per lo sviluppo economico dell’Italia. Un patto che chiede ai cittadini di diventare utenti informati e responsabili, consapevoli del valore del SSN, e a tutti gli attori della sanità di rinunciare ai privilegi acquisiti per salvaguardare il bene comune.

